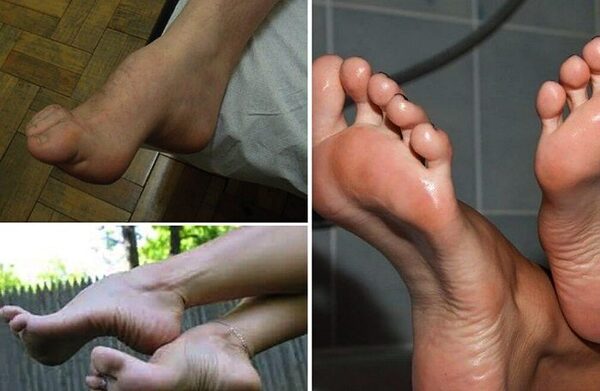
Полая стопа

Полая стопа – это аномальное увеличение высоты арочного свода стопы. Представляет собой противоположность плоскостопия, при котором свод опущен и уплощен. Возникает после травм стопы и при некоторых заболеваниях нервно-мышечной системы, реже имеет наследственный характер.
Проявляется внешней деформацией, болями и быстрой утомляемостью при ходьбе. Диагноз выставляется с учетом данных осмотра, результатов плантографии и рентгенографии.
Лечение чаще консервативное (физиотерапия, ЛФК, ортопедическая обувь), при прогрессирующей деформации показано оперативное вмешательство.
Полая стопа – чрезмерное увеличение свода стопы. Наблюдается при целом ряде заболеваний нервной и мышечной системы.
Обратите внимание
Может развиваться после травм стопы (размозжений, тяжелых переломов костей предплюсны), особенно перенесенных в детском возрасте. Иногда передается по наследству. Сопровождается быстрой утомляемостью и болями при ходьбе.
Становится причиной образования мозолей и развития деформации пальцев. В ряде случаев протекает без каких-либо функциональных расстройств.
Причиной обращения врачу обычно становятся интенсивные боли в стопах и невозможность подобрать обувь «по ноге». При незначительно и умеренно выраженной полой стопе проводится консервативная терапия.
При прогрессирующей деформации показано хирургическое вмешательство. Лечением занимаются травматологи-ортопеды.
Если причиной развития патологии являются болезни нервной системы, неврологи параллельно осуществляют терапию основного заболевания.
В настоящее время точный механизм формирования полой стопы не выяснен.
Предполагается, что данная патология обычно возникает вследствие нарушения мышечного равновесия в результате гипертонуса или паретического ослабления отдельных мышечных групп голени и стопы.
Вместе с тем, специалисты отмечают, что в некоторых случаях при обследовании пациентов с полой стопой подтвердить заметное повышение или понижение тонуса мышц не удается.
Полая стопа может формироваться при ряде болезней и пороков развития нервно-мышечного аппарата, в том числе – при полиомиелите, мышечной дистрофии, спинальной дизрафии (неполном заращении срединного шва позвоночника), болезни Шарко-Мари-Тута (наследственной сенсомоторной нейропатии), полинейропатии, сирингомиелии, детском церебральном параличе, атаксии Фридрейха (наследственной атаксии вследствие поражения спинного мозга и мозжечка), менингоэнцефалите, менингите, злокачественных и доброкачественных опухолях спинного мозга. Реже патология развивается вследствие ожогов стопы или неправильно сросшихся переломов пяточной кости и таранной кости. Примерно в 20% случаев факторы, спровоцировавшие формирование деформации, остаются невыясненными.
Важно
Стопа представляет собой сложнейшее анатомическое образование, состоящее из множества элементов: костей, мышц, связок и т. д. Весь этот комплекс тканей действует, как единое целое, обеспечивая опорную и двигательную функцию.
Нарушение нормальных соотношений между отдельными элементами стопы приводит к «сбою» механизмов стояния и движения.
Нагрузка неправильно распределяется между различными отделами, стопа быстро устает, начинает болеть и еще больше деформируется.
При полой стопе кривизна продольной части свода увеличена, первая плюсневая кость у основания большого пальца опущена, а пятка слегка повернута кнутри. Таким образом, возникает «скручивание» стопы. В зависимости от локализации максимально деформированного отдела в травматологии и ортопедии различают 3 типа полой стопы.
При заднем типе из-за недостаточности трехглавой мышцы голени деформируется задний устой подошвенного свода. Из-за тяги сгибателей голеностопного сустава стопа «уходит» в положение сгибания, пятка опускается ниже передних отделов.
Задний тип полой стопы часто сопровождается вальгусной деформацией, возникающей вследствие контрактуры малоберцовых мышц и длинного разгибателя пальцев.
Промежуточный тип наблюдается достаточно редко и формируется при контрактурах подошвенных мышц вследствие укорочения подошвенного апоневроза (при болезни Ледероуза) или ношения обуви с чрезмерно жесткой подошвой.
При переднем типе наблюдается вынужденное разгибание стопы с опорой только на кончики пальцев. Передний устой свода стопы опущен, пятка располагается выше передних отделов стопы.
Совет
Нарушение соотношений между задними и передними отделами частично устраняется под тяжестью тела.
Из-за увеличения высоты свода при всех типах полой стопы происходит перераспределение нагрузки на различные отделы данного анатомического образования: средняя часть нагружается недостаточно, а пяточный бугор и головки плюсневых костей, напротив, страдают от постоянной перегрузки. Пальцы постепенно деформируются, принимая когтеобразную или молоткообразную форму, основные фаланги приподнимаются кверху, а ногтевые сильно сгибаются. У основания пальцев образуются болезненные натоптыши.
Вместе с тем, увеличение свода стопы не всегда влечет за собой перечисленные выше последствия. В ряде случаев очень высокий арочный свод выявляется у совершенно здоровых людей.
Как правило, в таких случаях форма стопы передается по наследству, является отличительным семейным признаком, не вызывает функциональных расстройств и вторичных деформаций.
В подобных случаях изменение формы стопы рассматривается, как вариант нормы, какое-либо лечение не требуется.
Пациент жалуется на быструю утомляемость при ходьбе, боли в стопах и голеностопных суставах. Многие больные отмечают, что испытывают значительные трудности при подборе удобной обуви.
При осмотре выявляется увеличение высоты внутреннего и наружного свода, расширение, распластанность и некоторое приведение передних отделов стопы, деформация пальцев, а также болезненные мозоли (чаще – в области мизинца и у основания I пальца).
Часто отмечается более или менее выраженная тугоподвижность стопы.
При полой стопе вследствие полиомиелита обычно наблюдается нерезкий односторонний парез в сочетании с эквинусом стопы. Тонус мышц снижен, деформация не прогрессирует.
Обратите внимание
При церебральных поражениях, напротив, наблюдается повышение тонуса мышц, спастические явления и усиление сухожильных рефлексов. Процесс также односторонний, не прогрессирующий.
При врожденных пороках деформация двусторонняя, склонная к прогрессированию в периоды усиленного роста (5-7 лет и 12-15 лет).
При болезни Фридрейха патология двусторонняя, прогрессирующая. В семейном анамнезе обычно выявляются случаи того же заболевания.
Увеличение свода стопы сочетается с атаксией, тяжелыми нарушениями походки, слабо выраженными расстройствами чувствительности и явлениями поражения пирамидных путей (контрактурами, спазмами и пирамидными знаками).
При болезни Шарко-Мари-Тута наблюдается прогрессирующая двусторонняя деформация стоп в сочетании с атрофией мышц, которая постепенно распространяется снизу вверх.
Для уточнения диагноза назначают рентгенографию стопы и плантографию. При слабо выраженной полой стопе на плантограмме определяется выступ по наружному краю и чрезмерное углубление вогнутой дуги внутреннего края.
При умеренной выраженности патологии вогнутость распространяется до наружного края стопы. При резко выраженной деформации отпечаток подошвы разделяется на две части.
В запущенных случаях с отпечатка исчезают контуры пальцев, что обусловлено их выраженной когтеобразной деформацией.
Важно
При подозрении на заболевание нервно-мышечной системы пациента направляют на консультацию к неврологу, проводят детальное неврологическое обследование, выполняют рентгенографию позвоночника, КТ и МРТ позоночника, электромиографию и другие исследования.
При застарелых травмах костей предплюсны в отдельных случаях может потребоваться КТ стопы.
Впервые выявленная полая стопа при отсутствии болезней нервно-мышечного аппарата и предшествующих травм является поводом заподозрить опухоль спинного мозга и направить больного на обследование к онкологу.
Тактика лечения данной патологии определяется причиной развития заболевания, возрастом больного и степенью увеличения свода стопы.
При слабо и умеренно выраженных деформациях назначают массаж, физиотерапию и лечебную физкультуру. Нефиксированные формы поддаются консервативной коррекции специальной обувью с приподнятым внутренним краем без выкладки свода.
Резко выраженная фиксированная полая стопа, особенно у взрослых, подлежит оперативному лечению.
В зависимости от причины развития и вида патологии может выполняться остеотомия, клиновидная или серповидная резекция костей предплюсны, артродез, рассечение подошвенной фасции и пересадка сухожилий.
Нередко используются различные комбинации перечисленных оперативных методик.
Хирургическое вмешательство осуществляется под общим наркозом или проводниковой анестезией в плановом порядке в условиях травматологического или ортопедического отделения.
Совет
В большинстве случаев оптимальным вариантом является комбинированная операция по Куслику или по Чаклину.
Метод Куслика предусматривает редрессацию или открытое рассечение подошвенного апоневроза в сочетании с клиновидной или серповидной резекцией кубовидной кости.
После удаления резецированного участка передние отделы стопы сгибают к тылу, а задние – в направлении подошвы. Рану ушивают и дренируют, на ногу накладывают гипсовый сапожок на 6-7 недель.
При проведении хирургического вмешательства по методу Чаклина подошвенный апоневроз также рассекают или редрессируют. Затем обнажают кости предплюсны, отводя в стороны сухожилия разгибателей, выполняют клиновидную резекцию головки таранной кости и части кубовидной кости. Ладьевидную кость удаляют полностью или частично в зависимости от степени деформации.
При резко выраженном опущении I плюсневой кости дополнительно осуществляют ее остеотомию. При наличии эквинуса на заключительном этапе производят тенотомию ахиллова сухожилия.
Если положение стопы не удалось полностью скорректировать в ходе операции, накладывают гипс сроком на две недели, затем повязку снимают, производят окончательную коррекцию и накладывают гипс еще на 4 недели.
Кроме того, для исправления полой стопы в некоторых случаях используют методику Альбрехта, которая предусматривает клиновидную резекцию шейки таранной кости и передних отделов пяточной кости.
При резко выраженных и прогрессирующих деформациях иногда применяют метод Митбрейта – тройной артродез в сочетании с удлинением ахиллова сухожилия, остеотомией I плюсневой кости и пересадкой мышц.
Затем накладывают гипс на 6-7 недель.
В послеоперационном периоде назначают физиотерапию, антибиотики, обезболивающие препараты, массаж и ЛФК.
В обязательном порядке используют специальную обувь с приподнятым наружным краем в задних отделах стопы и приподнятым внутренним краем в передних отделах стопы.
При операциях, предусматривающих пересадку мышц, на начальных этапах в обувь дополнительно устанавливают жесткие берцы, предохраняющие пересаженные мышцы от чрезмерного растяжения.
Деформация стопы: какой она бывает и чем грозит?

14.11.2017
Деформацией стопы считают любое отклонение ее строения (формы костей, сводов) от нормы. Визуально дефект выглядит как отклонение частей стопы относительно друг друга по оси Х (горизонтальная плоскость) и Y (вертикальная ось – виды деформаций стоп по отношению к голени и тазу).
Причины возникновения
Деформированная стопа может стать приведенной или отведенной (отклонение кнутри и кнаружи в горизонтальной плоскости соответственно) из-за наследственности, жизненных обстоятельств, перенесенных болезней.
По природе происхождения дефект делят на врожденный и приобретенный. Соотношение причин его возникновения, согласно последним диагностическим данным ортопедии, примерно 20 к 80.
То есть случаи приобретенной патологии встречаются чаще.
Причиной врожденных аномалий могут стать:
- перенесенные травмы во время беременности;
- генетический фактор;
- неправильное положение плода;
- болезни при вынашивании ребенка.
Распространенные причины приобретенного дефекта у детей:
- ранняя постановка на ножки (нагрузка распределяется неравномерно из-за недостаточно окрепшего мышечного корсета, чрезмерного веса);
- витаминное голодание (недостаток витамина Д, который может стать базой для развития рахита);
- отставание в развитии костно-мышечной структуры (плоскостопие или косолапие у малышей);
- травмы;
- избыток веса;
- болезни костей и суставов.
Деформацию стоп нельзя назвать детской болезнью. Она может развиться и у взрослого под влиянием условий жизни и работы, как последствие перенесенной травмы, неврологических заболеваний, после длительной иммобилизации (нахождение ноги в гипсе).
У взрослого стопы могут деформироваться под влиянием:
- работы, если она сидячая или требует длительного стояния, хождения;
- неправильного выбора обуви (тесные туфли, большой каблук способствуют искусственному увеличению просвета свода – подъему тыльной стороны стоп);
- на фоне несвоевременного или халатного лечения травм и переломов костей ступней может развиться эквиноварусная деформация стоп (так называемая конская стопа, когда создается впечатление, что человек ходит на носочках из-за выраженного подошвенного сгибания);
- ожирение нередко приводит к тому, что человек начинает чаще опираться на внутренний край стопы – развивается плоскостопие, часто в сочетании с вальгусом;
- неврологические заболевания, болезни костей, повреждения и растяжения мышц приводят к ослаблению поддержки стопы – деформируется продольный или поперечный свод.
Вредные привычки, чрезмерная или недостаточная нагрузка на ноги, отказ от физической активности (вынужденный при переломах или в связи с сидячей работой), дефицит витаминов и недостаточное питание – все это снижает крепость мышц, которые поддерживают стоповые своды, и сухожилий, закрепляющих кости. Такие условия могут привести к деформациям развития стопы у детей и дефектам у взрослых.
Ортопедическая практика показывает, что чаще деформация связана со связками и мышцами стопы, реже – с неправильной формой костей (врожденной или приобретенной после травмы, перелома, отложенного лечения детских болезней).
Классификация деформаций стопы
Дефект классифицируют по разным признакам. Наиболее распространена классификация по положению ступней. Это может быть вальгусная и варусная деформация.
- Вальгус – отклонение стопы по вертикальной оси относительно голени и тазобедренного сустава кнутри. Ее называют Х-образной.
- О-образная варусная деформация – обратная ситуация, когда человек опирается на наружную часть ступней. Хорошо просматривается в детском возрасте (если ножки поставить ровно, между коленками останется расстояние). Является приобретенным дефектом. Может перерасти в косолапость у взрослых.
Вальгусные деформации в свою очередь делятся по причинам развития (посттравматические, компенсаторные, рахитические, паралитические и т. д.). Выделяют наиболее часто встречающуюся просковальгусную форму – это деформация стопы при выраженном плоскостопии.
Варусный дефект может быть врожденным и приобретенным. У детей нередко формируется на фоне отложенного лечения косолапия. Взрослым более свойственна эквиноварусная деформация стоп.
В зависимости от искривлений стоп и степени деформации относительно статистических норм выделяют следующие виды дефектов.
- Пяточная стопа (стойкое сгибание кверху – тыльное, приближение тыльной части к голени). Может проявляться в слабой степени, когда пассивное разбигание ступней на 90 градусов возможно. В тяжелых случаях тыл стопы прилагает к голени.
- Конская стопа – обратная ситуация, стойкое сгибание книзу – подошвенное. Причинами развития конской стопы у детей часто является косолапость, у взрослых – травмы и повреждения костей. Основной упор приходится на переднюю часть стопы, в сложных случаях принудительное полное разгибание невозможно. Человек не может касаться поверхности пола всей ступней при ходьбе.
- Косолапость. Ее часто путают с варусным искривлением, поскольку визуальные признаки дефектов очень схожи, и все же отличия между ними есть. Косолапие – это приведение переднего отдела стопы по горизонтали. Провоцирует изменение походки, доставляет значительный дискомфорт. В отличие от варусной деформации может быть врожденным. У взрослых развивается на фоне неврологических заболеваний, травм конечностей, плоскостопия.
Когда патологическое изменение формы или неправильная установка стоп связаны с высотой сводов, говорят о деформации подошвенной арки. По этому признаку дефект делится на деформацию продольного и поперечного свода.
- Полая стопа – сильный выгиб тыльной стороны, заметно завышенный продольный свод. Дефект еще называют супинированным (пятка повернута внутрь), а стопу – жесткой. При значительном прогрессе патологии точки опоры стопы на поверхность сильно ограничены (соприкосновение только выступающим пяточным бугром и головками плюсневых костей – первой и пятой). Средняя часть совсем не контактирует с поверхностью.
- Деформация продольного и поперечного сводов стопы при их уплощении называется плоскостопием. Чаще патология связана с ослаблением мышц, поддерживающих арки, связок и сухожилий, но указать точно, почему деформация развилась у взрослого, достаточно сложно.
Разные виды искривлений в «чистом» виде встречается достаточно редко.
Это связано все с той же особенностью сложного строения этого отдела: при развитии косолапости, например, меняется форма костей, смещаются суставы, слабеют связки, растягиваются сухожилия.
Потому в практике ортопедии большинство случаев – это случаи смешанной деформации (деформированная конско-вальгусная стопа, плосковальгусные стопы).
Классификация деформаций пальцев
Патологическая деформация пальцев стопы тоже делится на виды:
- вальгус большого пальца;
- деформация мизинца варусного типа;
- молоткообразные (когтеобразные) пальцы.
Вальгусный дефект большого пальца в этом списке занимает первое место по частоте диагностирования. При патологии наблюдается выраженное искривление фаланговых костей – фаланги «становятся» под углом. Характерные визуальные проявления:
- средняя фаланга выпячивается вбок (выглядит как шишка, потому такую деформацию часто называют шишкообразной);
- из-за неправильного расположения костей большой палец «накладывается» на следующий (в тяжелых случаях второй палец «накрывает» третий);
- в шишке часто возникают острые боли.
Вальгус большого пальца нередко сопровождается (провоцирует или сам спровоцирован) поперечным плоскостопием. Ширина переднего отдела стопы увеличена из-за расхождения плюсневых костей.
Варус мизинца (другое название – деформация Тейлора) называют стопой портного.
При деформации искривляются фаланги пятой плюсневой кости, происходит смещение межфаланговых суставов, мизинец может отекать, болеть, ноги при ходьбе быстро устают.
Отдельно такой дефект встречается достаточно редко. Чаще это смешанная форма поперечного плоскостопия, варусного мизинца и вальгусного первого пальца.
Обратите внимание
То же касается дефекта молоткообразных пальцев. Он возникает на фоне смещения фаланг – они становятся друг к другу под разными углами, в области сочленений фаланг образуются косточки, возникает эффект постоянно присогнутых пальцев ноги.
Причины патологии – избыток веса, заболевания суставов, воспаления мягких тканей, повышенные нагрузки на ноги. У детей молоткообразная деформация пальцев стопы часто связана с перенесенными паралитическими заболеваниями – полиомиелитом, ДЦП.
При механических причинах развития у взрослых и детей дефект возникает на фоне чрезмерной активности разгибателей и повреждения сгибателей (травмы, порезы). С точки зрения ортопедии, постоянным фоновым заболеванием при такой деформации идет регулярный подвывих фаланговых суставов – одна из причин ДОА.
Характерные симптомы и методы лечения
Когда внешние признаки деформации отчетливо заметны, заподозрить патологию несложно.
Особенно это касается детей первых лет жизни – они постоянно проходят осмотры узких специалистов, а родители бдительно следят за постановкой маленьких ножек.
Сложнее обстоит ситуация диагностики искривлений стопы у взрослых и детей старшей возрастной группы. Здесь увидеть дефект можно не сразу, тогда как исправлять его необходимо как можно раньше.
Когда стоит заподозрить деформацию и прибегнуть к действенным методам лечения стоп?
- Самым характерным признаком отклонения от нормы установки ступней является неравномерное стаптывание обуви. Внимательно осмотрите домашние тапочки или туфли, в которых ходите каждый день вы/ваш ребенок. Если сын или дочка заметно стоптал (а) стельку в обуви с внутренней стороны, это указывает на Х-образную установку стоп.
- Именно со ступней надо начинать искать причину вечерних болей в коленях, спине, области таза.
- Постоянная боль в ноге может указывать на одностороннюю деформацию ступни.
- Отекание голени или переднего отдела стопы может свидетельствовать о начинающемся плоскостопии.
- Нарушение походки у взрослого – один из частых признаков деформации.
Проверить стопы следует при появлении первых признаков дискомфорта при ходьбе, быстрой утомляемости от пеших прогулок, болях по всей длине конечности. Если привычная обувь стала вызывать неприятные ощущения, – обязательно проверьте постановку и форму стопы.
Лечением деформированных стоп занимается ортопед (у детей – ортопед и педиатр). Оно может быть как консервативным, так и хирургическим. Последнее применяется крайне редко, в основном для взрослых и детей средней/старшей возрастной группы, как крайняя мера.
Консервативные методы терапии:
- гимнастика (упражнения должен подбирать врач по результатам диагностики и с учетом индивидуальных особенностей здоровья, состояния, физики пациента);
- лечебный массаж поясницы, голеней, ступней;
- физиотерапия (лечение грязевыми ваннами, парафиновые ванночки, электростимуляция);
- очень большую роль играют грамотно подобранные индивидуальные ортопедические изделия (стельки, обувь, вкладыши, фиксаторы пальцев);
- у маленьких деток (до первых шагов) наиболее эффективным способом лечения являются редриссирующие повязки (фиксация ступней в правильном положении).
Предупредить дефект всегда проще, чем его вылечить. Чем раньше вы освоите методы профилактики, тем выше шансы избежать деформации. Профилактика для детей: своевременная постановка на ноги (не раньше 7–8 месяца жизни), регулярное посещение ортопеда, использование качественной обуви, домашний массаж, ходьба босиком, водные процедуры.
Профилактика деформации стоп у взрослых – это:
- контроль веса;
- носка удобной обуви (высокий каблук и узкие тесные туфли стоит убрать или надевать не дольше чем на 30 минут до 3 раз в месяц);
- контроль походки (держите осанку, старайтесь двигаться плавно и неторопливо, очень хорошо «воспитывают» здоровую походку увлечение пилатесом и йогой);
- физическая активность для укрепления мышц ног;
- правильное питание для предупреждения износа сухожилий, связок, суставов;
- эффективное лечение травм и воспалительных заболеваний (бурситы, тендиниты, артриты);
- использование ортопедических стелек.
Стопы полезно периодически массировать. Для укрепления мышц старайтесь как можно чаще ходить босиком по разным поверхностям (трава, галька на пляже). Если работа сидячая или связана с длительным стоянием, – обязательно регулярно занимайтесь спортом, используйте массажные коврики для ног.
Осложнения
Чем может грозить недостаточное внимание установке, форме, здоровью стоп?
- Серьезными заболеваниями костей и суставов. При деформации стопы неизбежно смещение суставных механизмов, и не только в ней самой. Вальгус и варус стопы из-за постоянного неправильного распределения нагрузки тела может спровоцировать смещение голеностопа, коленного и тазобедренного сустава. Итог – артрозы и артриты.
- Устойчивым нарушением осанки. Позвоночник вынужден компенсировать неправильную установку ступней.
- Изменением походки.
- Регулярными болями в ногах, спине, пояснице, отеками ступней по вечерам.
- Запущенные формы искривлений могут привести хромоте и даже инвалидности (невозможности нормальной установки стопы под градусом к голени 90 градусов).
- Косметологические дефекты: натоптыши, мозоли вплоть до открытых ран. При раздвижении плюсневых костей обувь становится тесной, может деформироваться ноготь. Недостаток внимания данным проблемам приведет к грибковым заражениям, вторичным инфекциям (воспаления в зоне раны, сорванной мозоли вплоть до абсцесса).
Практически любая деформация в разной степени провоцирует изменения свода стопы – он уплощается или, наоборот, выгибается, вызывая дискомфорт при ходьбе, снижая физический ресурс человека.
Деформация стопы: какой она бывает и чем грозит? Ссылка на основную публикацию
Что такое полая стопа и как ее лечить?

Реабилитация после операции на полую стопуОсновные методы лечения полой стопыПолая стопа – развитие патологии и ее проявленияПричины развития полой стопы
Полая стопа – патология, характеризующаяся аномальным увеличением подъема продольного свода ступни, является противоположностью плоскостопия.
Этиология
Точная причина данного явления не выявлена, часто развивается патология вследствие слабости или гипертонуса мышечного аппарата.
Предрасполагающие факторы болезни:
- Менингит;
- Полиомиелит;
- Синдром Шарко-Мари-Тута;
- Дизрафия спинальная (порок опорно-двигательного аппарата, характеризующийся частичным незаращением тканей вдоль позвоночного столба);
- ДЦП;
- Болезнь Фридрейха;
- Мышечная дистрофия;
- Полинейропатия;
- Новообразовании в спинномозговом канале.
Причины развития полой стопы
В медицине выделяют определенные типы изменения ступни:
- Задний – формируется недостаточность мышцы (трехглавой), что провоцирует изменение задней части подошвенного свода. Работа сгибателей голеностопного сустава сгибает ступню, поэтому пятка опускается ниже передних отделов;
- Промежуточный – редкая форма патологии, формирующаяся вследствие образования контрактур на мышцах подошвы. Часто развивается при регулярном ношении обуви с чрезмерно жесткой подошвой;
- Передний – ступня вынужденно разгибается и опора во время движения распределяется на фаланги пальцев, пятка выше переднего отдела ступни. По мере прогрессирования болезни пяточная кость разворачивается вовнутрь, что приводит к сильной деформации ступни.
Для всех типов деформации характерно перераспределение нагрузки на пяточную и плюсневые кости. Код по МКБ 10 – это Q66.7.
Симптоматика
Первые признаки полой стопы – это появление усталости после долгой ходьбы, чувство боли в голеностопе и ступне. Пациенты отмечают наличие затруднений при выборе удобной обуви и невозможность хождения на моделях с каблуком.
Характерная симптоматика полой стопы:
- Молоткообразная деформация фалангов;
- Появление мозолей и натоптышей на большом пальце и мизинце;
- Интенсивный болевой синдром в суставе голеностопа;
- Определяется высокий свод стопы при визуальном осмотре;
- Тугоподвижность ступни.
При деформации на фоне полиомиелита пациенту сложно передвигаться, у пациента отмечается «шаркающая» походка, при визуальном осмотре ноги определяется мышечная слабость, односторонний парез.
Полая стопа – развитие патологии и ее проявления
При церебральном поражении клиническая картина обратная: мышцы в тонусе, функции сухожилий увеличены. Для патологии характерно одностороннее поражение, но в случае врожденного порока деформация развивается двусторонняя, быстро прогрессирующая при в детском возрасте в периоды увеличения роста.
Для болезни Фридрейха полая стопа у взрослых отличается склонностью к прогрессированию и поражению обеих конечностью. При осмотре определяется атаксия и пониженная чувствительность, походка изменена.
Диагностика
При первоначальном обращении к врачу производится сбор анамнеза и плантография. Методика заключается в отпечатывании подошвенной части ступни на бумаге и изучение полученного снимка. При полой стопе свод не визуализируется, остается отпечаток пальцев и пяточной части ступни. Для запущенных случаев характерно отсутствие контуров пальцев на плантограмме: признак когтеобразной деформации.
При подозрении на неврологические нарушения проводится рентгендиагностика полой стопы, магнитно-резонансная терапия или электромиография. Для исследования старых травм проводится компьютерная томография ноги, пациенту назначают консультацию у невролога и травматолога.
Лечение
Методика лечения подбирается с учетом установленной причины патологии, степени деформации и возрастом пациента.
Лечение полой стопы на начальных стадиях производится при помощи консервативных методов терапии:
- Массажа;
- Парафиновые аппликации;
- Лечебная физкультура.
Основные методы лечения полой стопы
Полный курс массажа проводится под контролем специалиста с использованием масел и специальных методик. В домашних условиях его допустимо заменить хождением по гальке, массажному коврику, самостоятельно разминать мышцы и разрабатывать суставы.
Парафиновые аппликации часто используются у детей для снятия гипертонуса.
Жидкий, предварительно нагретый на водяной бане, парафин кисточкой наносят на ступню так, чтобы нога была полностью покрыта средством.
Парафиновый «сапожек» оставляют на 30-50 мин, после чего застывший парафин удаляют, конечность укутывают в тепло. Данная процедура позволяет снять мышечный гипертонус и улучшить кровообращение в тканях.
ЛФК выполняется под руководством инструктора, подбор программы осуществляется в индивидуальном порядке. Упражнения позволяют укрепить мышечную систему и разработать сочленения, улучшить подвижность ступни.
Основные виды упражнений:
- Сидя на стуле расположить ноги на ширине плеч. На пол предварительно положить мяч, несколько карандашей или мелкие предметы. Поочередно каждой стопой перекатывать мяч от пятки к носку и обратно, а затем переложить предметы с одной стороны на другую, используя только пальцы стопы. Повторить 10-20 раз каждой ногой;
- Опираясь на стул, приподняться на носочки и совершать марширующие движения, избегая полного опускания ступни на пол. Затем позиция меняется: вес переносится на пятки, затем упражнение повторяется. Таким методом марширующий шаг выполняется на внутренней и наружной стороне стопы. Количество повторений 8-10 раз на каждую из позиций;
- Сидя на полу выпрямить ноги в колене, затем максимально согнуть стопу, задержаться в данной позиции 5-10 сек., вернуться в исходное положение. Для разнообразия сгибание допустимо выполнять поочередно, необходимо выполнить по 20-30 сгибаний каждой стопой.
Для облегчения движения и закрепления результата консервативной терапии подбираются стельки для полой стопы.
Грамотно подобранные стельки способствуют снижению нагрузки на тазобедренные и голеностопные суставы, повышает устойчивость человека при ходьбе.
При выборе стельки необходимо обратить внимание на следующие параметры:
- Модель соответствует размеру стопы;
- Супинатор выполнен из пружинистого (полого) или плотного материала;
- Приподнятая зона переката для поддержки своды полой стопы;
- Гипоаллергенный материал, из которого изготовлено изделие.
Для зимних сезонов необходимо подобрать утепленный вариант стелек, а для летней обуви производителями разработаны бесцветные модели, незаметные в сандалиях или босоножках.
Хирургическое вмешательство
Операция осуществляется на поздних стадиях деформирования, когда необходимо восстановить стопу.
Перед оперативным вмешательством проводится проводниковая анестезия, затем хирург рассекает кожные покровы и рядом лежащие ткани, затем проводит редрессацию подошвенного апоневроза с последующей частичной резекцией костных структур. После приведения стопы в нормальное положение рана ушивается, а на конечность накладывается гипс на 6-7 недель. При деформировании пальцев стопы допустимо проведение остеотомии фалангов по показаниям.
Важно
При невозможности полного корректирования полой стопы во время операции рана ушивается, на ногу накладывается гипс, а через 3 недели хирургическое вмешательство повторяют для завершения коррекции.
Послеоперационный период включает обязательное проведение следующих методов реабилитации:
- Физиотерапия;
- Ношение ортопедической обуви;
- Обезболивающие средства;
- Акупунктура;
- Антибактериальная терапия.
Реабилитация после операции на полую стопу
Для предотвращения прогрессирования патологии изготавливается обувь, у которой отсутствует выкладка свода и приподнят внутренний край для обеспечения поддержки стопы.
Деформация стопы и армия
Годность к военной службе при полой стопе определяется военной комиссией, во время прохождения которой определяется группа здоровья будущего призывника. При работе с мужчинами врачи опираются на ст. 68 в списке болезней.
Не пригодны к прохождению военной службы юноши со значительными нарушениями двигательной функции – конская, полая и пяточная стопы, диагностированные в результате травм или других перенесенных заболеваний. Отказ в прохождении службы в армии юноша получает в случае, когда патология не позволяет использовать обувь военного образца.
Объективные причины отказа в прохождении службы – это:
- Супинация заднего отдела полой стопы с одновременной пронацией передней части ступни;
- Высокий внутренний или наружный свод;
- Молоткообразная или когтистая деформация фалангов.
Для подтверждения степени плоской стопы проводится рентгенография, измеряется ее свод и проводится объективная оценка состояния призывника. В спорных случаях решением принимается врачебной комиссией.
Без своевременного лечения деформация в виде полой стопы повлечет нарушение работы всего опорно-двигательного аппарата, что приведет к неизбежной инвалидизации.
Полая стопа

Полая стопа — это один из видов ее деформации, при котором происходит увеличение ее свода. Это состояние противоположно плоскостопию и чаще является приобретенным, чем врожденным.
Оно развивается вследствие некоторых патологий мышечного аппарата либо травм, но может проявляться в детском возрасте и иметь наследственное происхождение. Кроме визуального дефекта, болезнь сопровождается болезненными ощущениями и приносит дискомфорт в повседневной жизни.
На начальной стадии возможно успешное консервативное лечение, но в запущенных случаях рекомендуется хирургическое вмешательство.
Определение и анатомические особенности
Стопа человека представлена костной основой, а также мышцами и связочным аппаратом. Все эти составляющие участвуют в движении, распределении нагрузки и амортизации при ходьбе.
Полая стопа – это деформация положения костей с поднятием арочного свода.
Так происходит нарушение распределения веса, быстрое изнашивание суставов и ослабление связок, что сопровождается болью и быстрой утомляемостью.
Выделяют несколько анатомических особенностей, по которым можно визуально определить дефект:
- увеличение угла кривизны арочного (продольного) свода ступни;
- опущение первой кости плюсны, которая находится возле основания большого пальца;
- смещение пятки – при полой стопе она направлена внутрь.
СПРАВКА! Патология может быть следствием опасных заболеваний нервной системы. При постановке диагноза учитывается не только степень деформации стопы, но и скорость прогрессирования изменений.
Полая стопа имеет схожие клинические проявления, а диагноз можно поставить, в том числе без использования дополнительных методик. Однако существует и классификация, которая выделяет несколько типов этой патологии. Так, различают задний, промежуточный и передний типы – они имеют схожие признаки, но их можно различить по результатам более подробного обследования.
Задний тип деформации развивается вследствие недостаточного тонуса трехглавого мускула голени. Одновременно наблюдается ухудшение активности малоберцовой мышцы и пальцевых сгибателей. Это приводит к следующим изменениям:
Низкий подъем стопы
- стопа остается в фазе сгибания из-за работы группы мышц-сгибателей голени;
- пятка опущена значительно ниже нормального уровня;
- возможно одновременное развитие вальгусной деформации – эта патология проявляется искривлением в области плюснефалангового сустава первого пальца и его отведение наружу.
Промежуточный тип деформации при полой стопе встречается значительно реже. Он связан с контрактурой (стягиванием и ограничением подвижности) мышц подошвы стопы. В результате таких изменений происходит вынужденное поднятие свода стопы.
Причинами этого заболевания может быть укорочение апоневроза подошвы либо длительное ношение неудобной и слишком жесткой обуви.
Последний тип деформации – передний. Он диагностируется, если опора приходится на пальцы ног и практически снимается с пятки. Соотношение между отделами значительно нарушено, но со временем частично компенсируется весом человека: если постоянно опираться на пятку, она может постепенно опускаться вниз.
Причины
Полая стопа редко является врожденным заболеванием. Однако она может диагностироваться одновременно у нескольких членов семьи, что говорит о наследственной предрасположенности. Если подобный дефект обнаруживается у ребенка младшего возраста, есть возможность остановить патологический процесс и не допустить прогрессирования болезни.
Деформация часто развивается после травм, которые влекут за собой повреждение мышц стопы и голени, а также костного аппарата. Часто это размозженные травмы, множественные оскольчатые переломы костей предплюсны и плюсны.
И также возможен риск аномального подъема стопы при простых переломах, если произведена неправильная фиксация костей в ходе их сращения. И также причиной полой стопы может стать несоблюдение предписаний врача при повреждении костей стопы, вследствие чего они срастаются в аномальном положении.
Патология может возникать при ожогах или обморожениях, если затронуты мягкие ткани, мышцы, связи и кости.
Плоскостопие и полая стопа – это два противоположных вида деформации стопы, одинаково опасных для пациента
Наиболее опасная причина, которую можно предполагать при диагностике полой стопы – это заболевания, приводящие к нарушению нервно-мышечной проводимости. Это врожденные и приобретенные патологии инфекционного и незаразного происхождения, которые проявляются многими опасными дефектами. К ним относятся:
- мышечная дистрофия – хроническое прогрессирующее состояние, при котором ухудшается питание и кровоснабжение мышечной ткани, вследствие чего она теряет прочность и эластичность;
- полиомиелит – вирусное заболевание спинного мозга, ведущее к нарушению проводимости нервного импульса, развитию парезов и параличей;
- болезнь Шарко-Мари-Тута – врожденная патология нервной системы, характеризуется различными аномалиями нервной проводимости;
- полинейропатия – комплексное заболевание периферических нервов, при котором наблюдается ухудшение иннервации конечностей;
- спинальная дизрафия – нарушение работы спинного мозга, вызванное недостаточным заращением срединного шва в области позвоночника;
- ДЦП – комплекс патологий нервной активности, вызванных аномальным развитием структур во время формирования плода и первое время после рождения;
- сирингомиелия – незаразное заболевание, связанное с образованием в тканях центральной нервной системы патологических полостей;
- атаксия Фридрейха – врожденная болезнь, при которой происходит поражение мозжечка и наблюдаются различные формы нарушения двигательной координации;
- менингит – воспаление оболочек головного мозга, часто имеет инфекционное происхождение;
- менингоэнцефалит – наличие воспалительных процессов одновременно в коре головного мозга и его оболочках;
- различные новообразования в тканях головного мозга, включая злокачественные и доброкачественные опухоли, а также гематомы.
СПРАВКА! В некоторых случаях (до 20% пациентов) этиология развития полой стопы остается невыясненной. Тогда можно говорить о наследственном факторе либо неправильном формировании костей, мышц и связок по мере развития ребенка.
Стопа у пациентов с подобным диагнозом имеет характерную форму. Ее арочный свод значительно поднимается, а основная опора приходится на пальцы и на пятку. Первые пальцевые фаланги остаются внизу, а остальные также могут подниматься. Это способствует развитию различных видов деформации пальцев (когтеобразной, молотообразной) и появлению мозолей даже при отсутствии активных нагрузок.
Поставить правильный диагноз можно без дополнительных методик, поскольку клинические признаки патологии очень характерны
Основными жалобами пациентов, которые обращаются для диагностики и лечения полой стопы, остаются болезненные ощущения и невозможность выдерживать даже умеренные нагрузки. Боли могут отличаться, вследствие чего существует их характеристика по некоторым признакам:
- по распределению – область голени, голеностопного сустава и стопы, может наблюдаться иррадиация (распространение) на верхние участки;
- по характеру – чаще однообразные, ноющие, но могут становиться острыми, особенно после физических нагрузок;
- по интенсивности – в большинстве случаев болезненные ощущения не препятствуют двигательной активности пациента, только на запущенных стадиях вызывают трудности в повседневной жизни;
- дополнительные особенности – продолжительный отдых позволяет уменьшить боль и дискомфорт в ногах даже без применения лекарственных средств, а усиление нагрузки вызывает обострение.
Болевая реакция, дискомфорт, трудности с подбором комфортной обуви – эти факторы становятся основанием для более подробной диагностики. Выделяют случаи, когда увеличение арочного свода стопы считается вариантом нормы. Чаще такая особенность наблюдается у нескольких членов семьи, не прогрессирует и не вызывает трудности в повседневной жизни.
Методы диагностики
Постановка диагноза «полая стопа» не вызывает затруднений, но важно определить факторы, которые спровоцировали развитие этой патологии. На первичном осмотре проводится осмотр и пальпация пораженных участков.
Визуально видна деформация костей, а надавливание на своды стопы вызывают усиление болевой реакции.
И также важно уточнить динамику и этиологический фактор: имеет значение, после чего ступни начали деформироваться, и насколько быстро происходило развитие симптомов.
В ходе диагностики можно предположить, какое происхождение имеет заболевание. Полая стопа, вызванная различными факторами, имеет свои особенности:
- при полиомиелите – снижение мышечного тонуса, ограничение движений с боковой поверхности стопы с одновременным затруднением ее поднятия наверх, изменения не прогрессируют;
- при церебральных нарушениях – повышение тонуса мускулов, спазмы и активизация сухожильных рефлексов, отсутствие прогрессирования, односторонность клинических проявлений;
- врожденные формы – развиваются симметрично на двух ногах, наблюдается склонность к прогрессированию в периоды активного роста ребенка из-за увеличения нагрузки на стопу;
- при болезни Фридрейха – часто подобные нарушения присутствуют и в анамнезе родственников больного, процесс двусторонний и осложняется нарушениями походки, снижением чувствительности дистальных отделов конечностей, образованием мышечных контрактур;
- при болезни Шарко-Мари-Тута – патологические изменения просматриваются на обеих ногах и заключаются в снижении мышечного тонуса, что постепенно распространяется на более высокие участки.
Более подробная диагностика проводится инструментальными методами. Вначале необходимо изучить отпечаток стопы, полученный в результате проведения плантографии. На начальных стадиях болезни прослеживается увеличение и расширение вогнутой дуги на внутренней стороне ступни.
По мере прогрессирования болезни опора на ее боковую часть может исчезать, вследствие чего появляется два отдельных отпечатка. В запущенных случаях, когда происходит деформация пальцев, их отпечаток может становиться менее отчетливым и даже полностью исчезать.
Внутренние изменения строения костного остова, мышц и связок можно исследовать при изучении рентгеновского снимка.
Без лечения полая стопа может приводить к опасным последствиям, поэтому при появлении первых симптомов стоит обратиться за медицинской помощьюСовет
При необходимости получения более информативных снимков рекомендуется проведение КТ или МРТ.
Исследование головного и спинного мозга позволит определить наличие дефектов, новообразований и других патологических процессов, которые могли бы повлиять на нервно-мышечную проводимость.
Не менее полезным и информативным способом диагностики считается электромиография – оценка проводимости нервных импульсов по мышечным волокнам.
Способы лечения
Схема терапии подбирается индивидуально, в зависимости от стадии болезни и ее склонности к прогрессированию.
Если патология не приносит значительный дискомфорт и не мешает в повседневной жизни, рекомендуются консервативные и общеукрепляющие методики.
Некоторым пациентам показано хирургическое вмешательство, которое также может выполняться по-разному. Лечение без операции будет включать следующие этапы:
- лечебный массаж;
- физиотерапия – комплекс методик, направленных на улучшение кровообращения и иннервации отдельных участков;
- физические упражнения для повышения эластичности мышц;
- подбор удобной обуви с ортопедическими стельками.
Оперативное вмешательство проводится только в том случае, если патология прогрессируют, а консервативные методики оказываются неэффективными. И также такая тактика применяется для взрослых пациентов, когда вероятность, что стопа примет правильное положение по мере роста, отсутствует. Может быть выбрана одна из следующих методик:
- остеотомия – удаление костей либо их сегментов;
- резекция (частичное извлечение) костей в области предплюсны;
- артродез – вынужденная фиксация стопы в определенном положении;
- надрез подошвенной связки (фасции);
- пересадка сухожильной ткани.
Заживление после операции проходит под гипсовой повязкой. Затем необходимо постепенно разрабатывать конечность, чтобы не утратить эластичность мышц и связок. Возможно, понадобится повторная операция, если не удалось полностью исправить форму стопы в ходе первого вмешательства. Эффективность хирургического лечения, в том числе зависит от правильности проведения реабилитационного периода.
СОВЕТ! Отказ от курения – одна из обязательных составляющих лечения полой стопы. Несмотря на то что прямая связь между вредной привычкой и заболеванием отсутствует, никотин наносит вред стенкам кровеносных сосудов, ухудшая питание мышц.
Полая стопа – это симптом, который требует более детальной диагностики. Такое состояние может быть как вариантом нормы, так и следствием травмы либо опасного заболевания нервной системы. Лечение подбирается индивидуально и зависит от многих факторов: причины и стадии патологии, возраста пациента и других особенностей.
Полая стопа

Полая стопа – это такое патологическое состояние, которое сопровождается увеличением высоты арочного свода ступни. Обычно появляется после травм, а также при различных патологиях нервно-мышечной системы.
В очень редких случаях бывает генетическим заболеванием. К врачу обращаются обычно с жалобами на болевые ощущения и невозможность подобрать обувь по своему размеру.
Дальше в этой статье мы более детально рассмотрим эту болезнь, все ее клинические проявления, а также методы диагностики и лечения.
Анатомия и причины развития
Стопа представляет важнейший механизм опорно-двигательной системы в теле человека. Является сложным анатомическим образованием, состоящим из большого количества элементов, то есть: мышц, костей и сухожилий.
При этом работает этот механизм как единое целое, обеспечивает человеку возможность передвигаться, опираясь при этом на землю. Если в комплексе появляется патология, происходит нарушение механизмов движения и стояния.
Нагрузка начинает неправильно распределяться при ходьбе, вследствие чего нижние конечности устают гораздо быстрее, тяжелеют, в них возникают болезненные ощущения.
Полая стопа является таким изменением формы, при котором патологически увеличивается свод. По сути своей данная патология – полная противоположность плоскостопию, при котором свод уплощается и опускается.
В случае полой стопы опора при ходьбе приходится на пальцы ног и пятку. Средняя часть стопы не испытывает никакой нагрузки и начинает нависать над ее поверхностью. Таким образом, развивается «скручивание» стопы.
Исходя из локализации отдела, в котором наблюдаются самые большие деформации, в ортопедии и травматологии выделяют три разновидности полой стопы:
- Задний тип – в этом случае по причине недостаточности трехглавой мышцы голени происходит деформация заднего устоя подошвенного свода. Вследствие тяги сгибателей голеностопного сустава стопа переходит в позицию сгибания, при этом пятка опускается ниже, чем передние отделы. Довольно часто при заднем типе присутствует также вальгусная деформация стопы, развивающаяся из-за контрактуры длинного разгибателя пальцев и малоберцовых мышц.
- Промежуточный тип – является не очень распространенной формой заболевания, его формирование происходит при наличии контрактур подошвенных мышц из-за укорочения апоневроза подошвы (такое состояние характерно для болезни Ледероуза) или наблюдается при ношении обуви с чересчур жесткой подошвой.
- Передний тип – проявляется вынужденным разгибанием стопы, опора при этом идет только на кончики пальцев. Опускается передний устой свода стопы, пятка находится выше, чем передние отделы стопы. Частично нарушение соотношения между передними и задними отделами ликвидируется тяжестью таза.
С ходом времени и прогрессом заболевания происходит разворот пятки вовнутрь, наблюдается сильная деформация ноги.
По причине увеличения высоты свода абсолютно при всех типах данной патологии перераспределяется нагрузка на разные отделы стопы: на среднюю часть приходится недостаточно нагрузки, а головки плюсневых костей и пяточный бугор, наоборот, страдают от перегрузки.
Постепенно происходит деформация пальцев, они принимают молоткообразную или когтеобразную форму, главные фаланги приподнимаются вверх, а ногтевые сильно сгибаются. Можно обнаружить болезненные натоптыши в основаниях пальцев.
Однако случается, что увеличение свода стопы не приводит ко всем описанным выше последствиям. Иногда можно выявить довольно высокий арочный свод у абсолютно здоровых людей.
Обычно это происходит, когда форма ступни передается генетически и представляет собой отличительный семейный признак. В этом случае не наблюдается типичных функциональных расстройств, отсутствуют и вторичные деформации.
Здесь нет необходимости в лечении, а подобное изменение формы рассматривают как вариант нормы.
На данный момент времени точно не установлено, по каким причинам происходит увеличение свода стопы.
Обратите внимание
Имеются предположения, что эта патология обычно развивается в результате нарушения мышечного равновесия из-за гипертонуса либо же паретического ослабления некоторых мышечных групп стопы и голени.
Вместе с этим, отмечается, что в ряде ситуаций во время обследования больных с полой стопой не подтверждалось повышение или понижение мышечного тонуса.
Формирование полой стопы может происходить при ряде заболеваний, а также пороков развития нервно-мышечного аппарата. Выделяются следующие сопутствующие патологии:
- полиомиелит;
- мышечная дистрофия;
- спинальная дифразия (то есть неполное заращение срединного позвоночного шва);
- патология Шарко-Мари-Тута (генетическая сенсомоторная нейропатия);
- полинейропатия;
- сирингоемилия;
- детский церебральный паралич;
- атаксия Фридрейха (наследственная атаксия, развивающаяся по причине поражения мозжечка и спинного мозга);
- менингоэнцефалит;
- менингит;
- доброкачественные и злокачественные образования спинного мозга.
В более редких случаях к развитию полой стопы приводят ожоги стопы и неправильно сросшиеся переломы таранной кости и пяточной кости. Приблизительно в 20% всех случаев заболевания факторы, которые стали провокаторами развития деформации, остаются не выясненными.
Симптомы
Обычно больные жалуются на повышенную утомляемость при ходьбе, а также на наличие болезненных ощущений в ступнях и голеностопных суставах. Большинство пациентов отмечают значительные сложности при выборе комфортной обуви.
Во время осмотра обнаруживается увеличение высоты наружного и внутреннего свода, распластанность, расширение и приведение передних отделов стопы, присутствует деформация пальцев и болезненные мозоли (обычно они образуются в районе мизинца и у основания большого пальца). Зачастую наблюдается выраженная в той или иной степени тугоподвижность стопы.
В случае полой стопы, появившееся после полиомиелита, как правило, отмечается нерезкий односторонний парез, сопровождающийся эквинусом стопы. Снижается мышечный тонус, деформация не усиливается.
При церебральных поражениях, наоборот, происходит повышение мышечного тонуса, наблюдаются усиление сухожильных рефлексов и спастические явления. Процесс, как и в предыдущем варианте, остается односторонним, не склонен к прогрессии.
При генетических пороках деформация двусторонняя, склонна ухудшаться со временем, особенно это происходит во время активного роста (в периоды с пяти до семи лет и от 12-ти до 15-ти лет).
При заболевании Фридрейха деформация стопы двусторонняя, прогрессирует. Если ознакомиться с семейным анемнезом больного, зачастую выявляются случаи той же болезни.
Важно
Увеличенный свод стопы сопровождается атаксией, сильными нарушениями походки, неярко выраженными расстройствами чувствительности, а также признаками поражения пирамидных путей (спазмами, контрактурами и пирамидными знаками).
При заболевании Шарко-Мари-Тута можно наблюдать двустороннюю прогрессирующую деформацию стоп вместе с мышечной атрофией, распространяющейся постепенно снизу вверх.
Диагностика
Для установления точного диагноза используют одновременно несколько методик. Первым делом необходимо провести визуальный осмотр стопы.
Дальше проводится плантография, которая является самым проверенным и простым способом определения плоской стопы. Суть метода заключается в следующем: пациенту нужно поставить на специальной бумаге отпечаток следа своей стопы.
Исходя из формы последнего, и можно определить наличие болезни, а также ее стадию.
В том случае, если на полученном изображении хорошо виден отпечаток пальцев и пятки, а пространство между ними остается пустым, это свидетельствует о наличии данного патологического процесса.
Когда же с помощью плантографии не получается определить однозначную картину для установки точного диагноза, пациента отправляют на рентгенологический снимок. Рентгенограмма предоставляет более полную информацию относительно характера заболевания и помогает подобрать подходящее лечение.
В процессе установления диагноза полой стопы больному следует получить консультацию у специалиста невролога. Последний, в случае надобности, направит пациента на полное неврологическое обследование. Делается это потому, что полая стопа может быть одним из проявлений патологий позвоночника.
Имеющаяся в арсенале врачей современная аппаратура, при проведении обследования стопы, помогает выявлять заболевания нервно-мышечного аппарата.
Совет
Когда же деформация стопы впервые обнаруживается в зрелом возрасте, больной направляется к онкологу, так как патология может выступать проявлением опухоли спинного мозга.
Благодаря обследованию при помощи магнитно-резонансной томографии можно оценить общее состояние здоровья и обнаружить многие заболевания на их начальных стадиях.
Лечение
Способы лечения полой стопы подбираются с учетом основной причины болезни, возрастной категории больного, а также степени увеличения свода стопы.
Если присутствует слабо или умеренно выраженная деформация лечение будет заключаться в получении пациентом сеансов массажа, физиотерапевтических процедурах и специальных лечебных упражнениях.
От нефиксированных форм можно избавиться использованием индивидуально подобранной ортопедической обуви, в которой слегка приподнят внутренний край и нет выкладки свода. В случае же резко выраженной фиксированной полой стопы, особенно у взрослых пациентов, рекомендуется хирургическое решение проблемы.
Исходя из причины возникновения и разновидности патологии, выполняют остеотомию, серповидную или клиновидную резекцию кости предплюсны, рассечение подошвенной фасции, артродез и пересадку сухожилий.
В некоторых случаях используют разные комбинации описанных выше методов.
Операция выполняется под общей анестезией либо проводниковой анестезией, делается планово в ортопедическом или травматологическом отделении.
Как правило, самый оптимальный вариант операции – комбинированное вмешательство по Чаклину или Куслику.
В методе Куслика предусматривается редрессация или проведение открытого рассечения подошвенного апоневроза вместе с серповидной или клиновидной резекцией кубовидной кости.
Обратите внимание
После того, как был удален резецированный участок, передние отделы стопы сгибаются к тылу, а задние – по направлению к подошве. Рана ушивается и дренируется, на нижнюю конечность накладывается гипсовый сапожок на шесть-семь недель.
При проведении оперативного вмешательства по методике Чаклина выполняется рассечение подошвенного апоневроза либо же его редрессирование.
После чего обнажаются кости предплюсны, отводятся в сторону сухожилия разгибателей и выполняется клиновидная резекция части кубовидной кости и головки таранной кости. Частично или полностью удаляют ладьевидную кость, что зависит от степени деформации.
В случае сильно выраженного опущения 1-й плюсневой кости дополнительно проводиться ее остеотомия. Если имеется эквинус, завершительным этапом выполняется тенотомия ахиллова сухожилия.
В том случае если не удалось полностью скорректировать положение стопы в ходе оперативного вмешательства, накладывается гипс на 14 дней, после чего повязка снимается, производится окончательная коррекция и гипс накладывается еще на месяц.
Кроме этого, для исправления патологии полой стопы в ряде случаев используется методика Альбрехта, которая заключается в проведении клиновидной резекции передних отделов пяточной кости и шейки таранной кости.
При сильно выраженных прогрессирующих деформациях изредка используют метод Митбрейта – то есть тройной артродез, также удлиненяется ахиллово сухожилие и выполняется остеотомия первой плюсневой кости, плюс выполняется пересадка мышц. После всего этого на рану накладывают гипсовую повязку на шесть-семь недель.
В реабилитационном периоде после операции назначаются антибиотики, физиотерапевтические процедуры, обезболивающие средства, массаж и лечебные упражнения.
Важно чтобы пациент носил специальную обувь с приподнятым внутренним краем в передней части стопы и приподнятым наружным краем в задних отделах стопы.
В случае проведения хирургических манипуляций, которые предусматривают пересадку мышц, на первых этапах в обувь необходимо устанавливать жесткие берцы. Они помогут уберечь пересаженные мышцы от излишнего растяжения.
Какой врач лечит
Процессом лечения полой стопы занимается врач ортопед или травматолог.
Не знаете как подобрать клинику или врача по приемлемым ценам? Единый центр записи по телефону .